E-Health und Health-IT werden als relevante Themengebiete der Wirtschaftsinformatik identifiziert. Neben einer begrifflichen Konkretisierung werden wichtige Erscheinungsformen skizziert und aussichtsreiche Forschungsfelder benannt.
Der Begriff „E-Health“ (für „Electronic Health“, oft auch synonym „Digitalisierte Medizin“ [Thun 2014]) wird von der Weltgesundheitsorganisation (WHO) als „die Nutzung von Informations- und Kommunikationstechnologien in der Gesundheitsversorgung“ [WHO 2005] definiert. Nach der WHO bestehen die Ziele von E-Health (in Anlehnung an E-Business) vor allem in der Unterstützung von Versorgungsprozessen und der Verbesserung der Koordination von Leistungserbringern, Patienten sowie weiteren Akteuren im Gesundheitswesen. Digitalisierung und Vernetzung werden als Kern der so genannten „digitalen Transformation“ damit auch im Gesundheitswesen immer wichtiger.
Auch wenn der Begriff „Health-IT“ in der Praxis zuweilen synonym mit „E-Health“ verwendet wird, schlägt die Forschung ein genaueres Verständnis vor: „Health-IT“ fokussiert demnach auf die technischen Artefakte im Gesundheitswesen, die im Rahmen von Geschäfts- bzw. Versorgungsprozessen genutzt werden können bzw. diese erst ermöglichen [Bardhan et al. 2015]. „Health-IT“ ist in diesem Verständnis Voraussetzung und Träger der digitalen Transformation; „E-Health“ umfasst insb. die resultierenden ökonomischen, sozialen und gesellschaftlichen Effekte und Folgen. Vor dem Hintergrund weitreichender Veränderungen zahlreicher Gesundheitssysteme weltweit sind E-Health und Health-IT zentrale Themen der Wirtschaftsinformatik [s. exemplarisch Dünnebeil et al. 2013; Gersch/Liesenfeld 2012] und des Information Systems Research [s. exemplarisch: Agarwal et al. 2010; Constantinides/Barrett 2015; Lucas et al. 2013, S. 376ff.] geworden.
„E-Health“ und „Health-IT“ bilden dabei Überbegriffe für (die Nutzung) verschiedene(r) IT-basierte(r) Lösungen im Gesundheitswesen. Hierzu gehören einerseits Anwendungen, die einen engen Bezug zum Gesundheitswesen haben, z. B. die
„Telemedizin“, Krankenhausinformationssysteme, PACS (Picture Archiving and Communication Systems), die elektronische Gesundheitskarte und die Telematikinfrastruktur. Andererseits gehören hierzu aber auch das sogenannte „Internet der Dinge“ bzw. „Ubiquitous Computing“ oder „Ambient Assisted Living“ (AAL), wenn sie in das Gesundheitswesen diffundieren und dort genutzt werden.
Relevanz und Erscheinungsformen von E-Health und Health-IT
Die Potenziale von E-Health und Health-IT in Bezug auf Effektivitäts- und Effizienzverbesserungen sind nahezu unbestritten [u.a. Hehner et al. 2018, Thiel et al. 2018, BITKOM/Fraunhofer 2012]. Zudem gilt das Angebot innovativer digitalisierter Services im sogenannten Ersten und Zweiten Gesundheitsmarkt (GM) [siehe BMG 2018] als besonders attraktiv, da es sich hierbei um Wachstumsmärkte mit hoher gesellschaftlicher und wirtschaftlicher Bedeutung handelt [Henke et al. 2011, Statistisches Bundesamt 2018, S. 18: 1. GM in Deutschland 2017 ca. 331 Mrd. €; 2. GM ca. 121 Mrd. €]. Nachfolgend seien wichtige Anwendungsbereiche kurz charakterisiert und durch Abbildung 1 in den Kontext des deutschen Gesundheitswesens eingeordnet:
-
Telematikinfrastruktur (TI): Eine zentrale Grundlage für E-Health-Angebote in Deutschland bildet die nationale Telematikinfrastruktur. Die TI bildet ein virtuelles, zum Teil eigenständiges Netzwerk, dass primär alle Akteure des ersten, regulierten Gesundheitsmarktes vernetzen soll [Gematik 2019, Wessel et al. 2017]. Zusammen mit der elektronischen Gesundheitskarte (eGK) und dem Heilberufsausweis (HBA), werden in den kommenden Jahren verschiedene Funktionalitäten und einzelne Fachanwendungen flächendeckend angeboten und sukzessive ausgebaut, z.B. der elektronische Medikationsplan oder die elektronische Patientenakten [Gematik 2019].
-
Telemedizin (inkl. fachgruppenspezifischer Anwendungen, wie z.B. „Teleradiologie“ oder „Telekardiologie“): Informations- und Kommunikationstechnologien werden bei der Erstellung medizinischer Leistungen zur Überwindung räumlicher Distanzen genutzt. Neben stationären Anwendungen werden zunehmend auch mobile Applikationen (u.a. Gesundheit-Apps zur Vital-/Verhaltensdatenanalyse oder zur Bildübertragung) relevant.
-
(Klinische) Pfade („(clinical) pathways“): Äquivalent zum Prozessmanagement geht es um die systematische Analyse, Gestaltung und Verbesserung von Behandlungs- und Versorgungsprozessen. Standen hierbei zunächst innerklinische Pfade sowie die Unterstützung administrativer Aufgaben im Vordergrund, wird zunehmend auch als große Herausforderung versucht, „intersektorale/integrierte Versorgungsprozesse“ („Integrated / Managed Care“) einzubeziehen sowie Daten aus medizinischen Anwendungsgeräten (z.B. bildgebende Verfahren oder Vitaldatenerfassung) zu integrieren [Thun 2014].
-
Akteursspezifische Informationssysteme (u.a. KIS, PIS): Insbesondere Krankenhaus- (KIS) oder Praxisinformationssysteme (PIS) werden im Hinblick auf akteursgruppentypische Anforderungen geplant und als entsprechend ausgerichtete System- und Softwarearchitekturen angeboten sowie auf den Einzelbedarf adaptiert [Haas 2005].
-
EPR (Electronic Patient Records, z.B. elektronische Gesundheits-, Patienten oder Fallakten): Werden u.a. zur Verbesserung der Anamnese, zur Vermeidung redundanter Prozesse sowie zur Verbesserung der Koordination genutzt. Im internationalen Vergleich variiert die praktische Nutzung von Patienten- und Fallakten sehr stark [Stroetmann et al. 2011; Thiel et al. 2018]. In Deutschland liegt derzeit ein Schwerpunkt auf der elektronischen Dokumentation der Behandlung bei einzelnen Leistungserbringern. Demgegenüber sind interorganisationale oder gar intersektorale Anwendungen im Jahr 2018 noch eine Ausnahme [Fraunhofer/Bearing Point 2014; Thiel et al. 2018]. Gerade im Bereich der Pflege finden sich sogar überraschend häufig noch papierbasierte Dokumentationssysteme [Pflegewiki 2014; Rosenbloom et al. 2010].
-
„Health Communities“: Soziale Netzwerke und weitere Web2.0 Anwendungen bilden zentrale Grundlagen für Gruppen/Communities. Im Gesundheitswesen gibt es diese Communities insbesondere für Leistungserbringer und/oder Patienten sowie deren Angehörige [Hartmann et al. 2011].
-
„Health Apps“: Mit der Verbreitung mobiler Endgeräte steigt auch das Angebot so genannter „Health Applications“ („Health Apps“). Insbesondere die Integration von Health-App-Plattformen in neueren Betriebssystemen wie z.B. ab IOS8 oder Android 5 forciert die Bedeutung von Plattformen sowie die Verbreitung von Schnittstellenstandards sowie die Akzeptanz und Nutzung der Nachfrager. Enge gesetzliche Rahmenbedingungen verhindern jedoch bisher die umfangreiche Nutzung von Health Apps in der so genannten Regelversorgung auf dem ersten Gesundheitsmarkt (in Deutschland gemäß Sozialgesetzbuch und entsprechend u.a. des Medizinproduktegesetzes [Busse et al. 2017]). Bisherige Health Apps adressieren daher bis zum Jahre 2019 fast ausschließlich den zweiten Gesundheitsmarkt.
-
„mHealth“: : Umfassender können Health Apps auch dem Begriff mobile Health (mHealth) zugeordnete werden. Die WHO (2011) versteht mHealth als mobile Gesundheitspraxis, zur Gesundheitsförderung, Prävention, Überwachung und medizinischen Versorgung durch zur Hilfenahme von mobilen Endgeräten. Somit fokussiert sich mHealth in Konkretisierung des Begriffs E-Health auf die mobile Nutzung von „Health-IT“. Häufig stehen diese in Verbindung mit sog. „Wearables“ zur Aufzeichnung von Vitalparametern, oftmals in Kombination mit Health Apps zur Visualisierung und Verwaltung der gemessenen Daten.
-
Health-Plattformen: Während der zweite Gesundheitsmarkt wesentlich durch Anwendungen auf Basis der mobilen Betriebssysteme Android und iOS sowie der damit verbundenen Plattformcharakteristika geprägt ist, stehen im ersten Gesundheitsmarkt die Auswirkungen der Plattformökonomie noch am Anfang. Aktuelle Entwicklungen u.a. digitaler Gesundheitsakten (u.a. durch AOK, TK und Vivy) lassen aber vermuten, dass die nächsten Jahre auch in Deutschland ähnliche Entwicklungen beginnen, wie sie international bereits zu beobachten sind [Fürstenau et al. 2018].
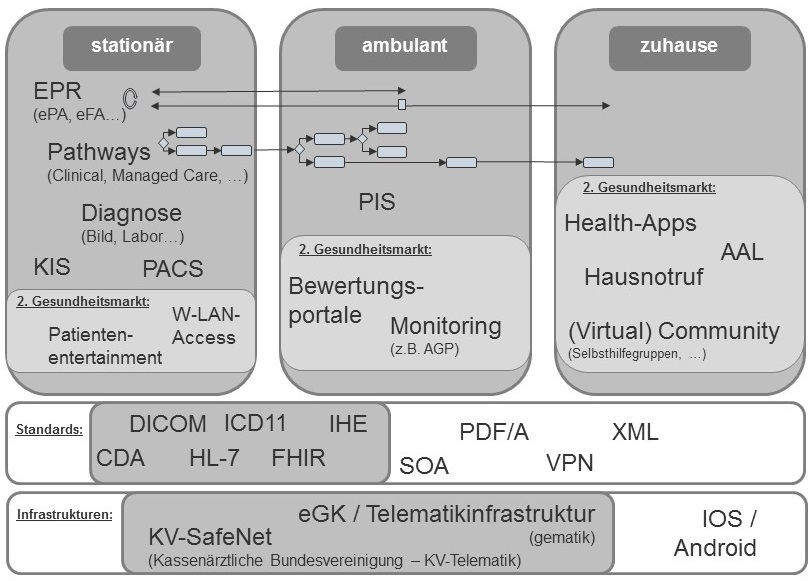
Abb. 1: Systematisierung von E-Health und Health-IT in Ebenen und Sektoren
E-Health und Health-IT als aussichtsreiche Forschungsfelder der Wirtschaftsinformatik
Die digitale Transformation wird auch das Gesundheitswesen stark verändern, der genaue Verlauf dieser Veränderungsprozesse ist derzeit aber noch unklar [Thun 2014]. Trotz der grundsätzlich großen Potenziale von E-Health und Health-IT [u.a. BVITG 2014, Hehner et al 2018], des demografischen Wandels sowie der dramatischen Zunahme chronischer Erkrankungen und multimorbider Patienten [Busse et al. 2017], bleibt die Marktdurchsetzung von E-Health und Health-IT in Deutschland im internationalen Vergleich zurück [Thiel et al. 2018, Europäische Kommission 2011; Lluch& Abadie 2013]. Dies deutet auf ein zentrales Paradoxon hin: Einerseits beflügeln Phänomene wie „Big Data“ (z.B. im Kontext der Individualisierten Medizin, der Versorgungsforschung sowie des „predictive modelling“ [Langkafel 2014]), Apps und neue Entwicklungen in der Sensorik die Hoffnung, dass E-Health und Health-IT zur Lösung dieser drängenden, gesellschaftlichen Probleme beitragen werden[Gersch/Liesenfeld 2012]. Andererseits scheint es Faktoren zu geben, die die Diffusion dieser Technologien trotz ihres Nutzenversprechens behindern [Lluch/Abadie 2013; Stroetmann et al. 2011]. In diesem Spannungsfeld bieten sich für die Wirtschaftsinformatik überaus relevante Herausforderungen. Exemplarisch für viele seien die folgenden genannt:
Stark regulierte und stabile Sektorengrenzen
Eine große Herausforderung für die nationale und internationale Skalierung von Innovationen im Bereich E-Health und Health-IT ist die – in der Regel uneinheitliche – Regulierung verschiedener Gesundheitssysteme. Hieraus resultieren jeweils national unterschiedlich ausgestaltete Trennungen zwischen Leistungserbringern, Leistungsempfängern und Kostenträgern [Busse et al. 2017; Henke et al. 2011]. Hinzu kommen divergierende (Re-) Finanzierungsregelungen mit zum Teil sehr unterschiedlichen Anreizsystemen für die Entwicklung und Implementierung von E-Health und Health-IT [s. auch Thun 2014]. Diese über Jahrzehnte entwickelten Rahmenbedingungen befördern stabile, veränderungsresistente Strukturen. In Deutschland betrifft dies zum Beispiel die Sektoren stationär und ambulant, jeweils in den Bereichen Krankheitsversorgung und Pflege (mit eigener Regulierung und Vergütung, insb. über SGB V und SGB XI). Studien zeigen, dass es extrem schwierig ist, die Grenzen zwischen diesen Sektoren – auch durch politischen Reformen und organisatorisch/technische Innovationen – zu überwinden [Busse/Riesberg 2004].
Interoperabilität in intersektoralen Ansätzen
Zur Hebung der skizzierten Potenziale wird Interoperabilität zur zentralen Voraussetzung [Fraunhofer/Bearing Point 2014]. Interoperabilität ermöglicht die (unternehmensinterne und/oder unternehmensübergreifende) Vernetzung und Integration verschiedener, typischerweise getrennt (fort-) entwickelter Informations- und Kommunikationssysteme [Mertens 2012] sowie die Kopplung von Anwendungssystemen und Geschäftsprozessen [Becker et al. 2009; Fürstenau 2014]. Die Gestaltung, Integration und Nutzung interorganisationaler Informationssysteme (IOIS) gewinnen hierbei an Relevanz und müssen zunehmend patientenseitige Prozesse und Informationsinfrastrukturen einbinden („Prosumer“ / „ePatienten“) [Böhmann et al. 2014; Brenner et al. 2014; Gersch et al. 2011; Reimers et al. 2010]. Wichtig sind hierbei die Existenz und Beachtung notwendiger Standards sowie infrastruktureller Voraussetzungen (siehe Abbildung 1). Aktuelle Studienergebnisse zeigen, dass sowohl auf der Ebene einer Telematikinfrastruktur als auch bzgl. der Nutzung geeigneter syntaktischer, semantischer und pragmatischer Standards die Situation in Deutschland bisher deutlich hinter den ursprünglichen Erwartungen zurück bleibt [Thiel et al. 2018, Fraunhofer/Bearing Point 2014; Thun 2014]. Notwendige Netzeffekte (mit resultierender Eigendynamik aus selbstverstärkenden Effekten) zur Verbreitung infrastruktureller Voraussetzungen und etablierter Standards sind noch nicht hinreichend realisiert, sie sind aber Grundvoraussetzungen für die Etablierung von E-Health und Health-IT [Garud et al. 2002; Gersch/Sydow 2017]. Dies ist zentrale Intention diverser Gesetzesreformen der deutschen Bundesregierung, u.a. des „eHealth-Gesetzes“ (2016) oder des sog. „TSVG“ (Termin- und Versorgungsgesetz 2018).
Herausforderungen einer (ex ante) Kosten-/Nutzenabschätzung als Teil von HTA („Health Technology Assesments“)
Die Aufnahme innovativer Anwendungen in den Leistungskatalog der gesetzlichen Krankenversicherung (GKV) im 1. Gesundheitsmarkt ist an strenge Vorgaben geknüpft. Hierzu gehören u.a. der hinreichende Nachweis von Sicherheit und Nützlichkeit (z.T. als Voraussetzung der Markteinführung bzw. der Refinanzierbarkeit durch Kranken-/Pflegeversicherungen). „Health Technology Assesments“ (HTA) [Busse et al. 2017, S. 88f.] dienen der Nutzenanalyse, die aber – neben den üblichen Schwierigkeiten der Wirtschaftlichkeitsanalyse von Informationssystemen [Schumann 1990, 1993] – zusätzlichen domänenspezifischen Herausforderungen gegenüber steht. Hierzu gehört beispielsweise eine Nachweisführung vor der Markteinführung, z.T. mit besonderen Studienanforderungen (u.a. in Anlehnung an die „Evidenzbasierte Medizin“).
Notwendige Geschäftsmodellinnovationen
Je disruptiver eine Innovation, desto stärker werden Strukturen in Frage gestellt [Hwang/Christensen 2008]. Dies geht zumeist auch mit veränderten Nutzen- und Anreizwirkungen einher, die Einfluss auf das Adaptions- und Anwendungsverhalten verschiedener Stakeholder(gruppen) haben. Organisatorisch-technische Innovationen müssen daher mit Anpassungen bisheriger oder der Etablierung neuer Geschäftsmodelle einhergehen, die veränderte Anreize zwischen den beteiligten Akteuren ausbalancieren können. Geschäftsmodelle und Geschäftsmodellinnovationen müssen auch insofern mit Bezug auf E-Health und Health-IT Analysegegenstand der Wirtschaftsinformatik werden [Gersch/Liesenfeld 2012; Mertens/Barbian 2013; Veit et al. 2014].
Literatur
Agarwal, R.; Guodong, G.; Catherine, E.; Ashish, K. J. (2010): Research Commentary—The Digital Transformation of Healthcare: Current Status and the Road Ahead,in: Information Systems Research, 21 (4): 661-1010.
Bardhan,r I; Oh, J.; Zheng, Z.; Kirksey, K. (2015): Predictive Analytics for Readmissionr of Patients with Congestive Heart Failure, in: Information Systems Research. Onliner first.
Becker, J.; Mathas, C.; Winkelmann, A.:r Geschäftsprozessmanagement. London et al.: Springer, 2009.
BITKOM, & Fraunhofer ISI (2012): Gesamtwirtschaftlicher Potenziale intelligenter Netze in Deutschland. Berlin & Karlsruhe, Germany:r BITKOM & Fraunhofer ISI. Online verfügbar unter: https://www.bitkom.org/noindex/Publikationen/2012/Studie/Gesamtwirtschaftliche-Potenziale-intelligenter-Netze-in-Deutschland/Studie-Intelligente-Netze2.pdf, abgerufen am 106.01.2019.
Böhmann, T.; Leimeister, J.M.; Möslein, K. (2014):r Service Systems Engineering, in: Wirtschaftsinformatik, 56(1): 83-90.
Brenner, W.; Karagiannis, D.; Kolbe, L. et al. (2014):r User, Use & Utility Research – die Gestaltungsperspektive derr Wirtschaftsinformatik auf den digitalen Nutzer, in: Wirtschaftsinformatik,r 56(1): 65-72.
r Bundesministerium für Gesundheit (BMG) (2018): Gesundheitswirtschaft im Überblick. Online verfügbar unter:: https://www.bundesgesundheitsministerium.de/themen/gesundheitswesen/gesundheitswirtschaft/gesundheitswirtschaft-im-ueberblick.htmr , abgerufen am 10. Januar 2019.
Bundesverband IT im Gesundheitswesen e.V. (BVITG)r (2014). Branchenbericht IT-Lösungen im Gesundheitswesen 2014.r Online verfügbar unter: https://dl.health-it-portal.de/topics/801/files/bvitg-branchenbericht-2016.pdfr , abgerufen am 10. Januar 2015.
Busse, R.; Blümel, M. Ognyanova, D. (2017): Dasr deutsche Gesundheitssystem – Akteure, Daten, Analysen, 2. Aufl., Berlin: Medizinisch Wissenschaftliche Verlagsgesellschaft.
Busse,r R., & Riesberg, A. (2004): Health Care Systems in Transition: Germany. WHOr Regional Office for Europe on Behalf of the European Observatory on Healthr Systems and Policies, Kopenhagen.
Constantinides,r P.; Barrett, M. (2015): Information Infrastructure Development and Governancer as Collective Action, in: Information Systems Research, 26(1):40-56.
Dünnebeil, S.; Sunyaev, A.; Leimeister, J. M. &r Krcmar, H. (2013): Modulare Softwarearchitektur für Mehrwertanwendungen derr deutschen Gesundheitstelematik, in: Wirtschaftsinformatik, 55 (1): 3-18.
Europäischer Kommission (2011): European countries on their journey towards national eHealthr infrastructures. Online verfügbar unter: http://ehealth-strategies.eu/report/eHealth_Strategies_Final_Report_Web.pdf.
Fraunhofer FOKUS; Bearing Point (2014): eHealthr Planungsstudie Interoperabilität. Berlin, https://publicwiki-01.fraunhofer.de/Planungsstudie_Interoperabilitaet/index.php/Hauptseite,r abgerufen am 28. November 2014.
Fürstenau,r D. (2014): A Set of Models to Analyze IT Infrastructure Path Dependence. Dissertationr am Fachbereich Wirtschaftswissenschaft der Freien Universität Berlin. Onliner verfügbar unter: http://www.diss.fu-berlin.de/diss/receive/FUDISS_thesis_000000097447.
r Fürstenau, D.; Auschra, C.; Klein, S.; Gersch, M. (2018):A Process Perspective on Platform Design and Management: Evidence from a Digital Platform in Health Care, in Electronic Markets, Online verfügbar unter: https://doi.org/10.1007/s12525-018-0323-4
Garud,r R.; Jain. S.; Kumaraswamy, A. (2002): Institutional entrepreneurship in the sponsorship ofr common technological standards: The case of Sun Microsystems and Java, in: Academy of Management Journalr 45 (1): 196-214.
r Gematik (2019): Telematikinfrastruktur – das sichere Netz für alle. Online verfügbar unter:https://www.gematik.de/telematikinfrastruktur/ , abgerufen am 09. Januar 2019.
Gersch,r M.; Hewing, M.; Schöler, B. (2011): Business Process Blueprinting – An Enhancedr View On Process Performance, Business Process Management Journal 17 (5):r 732-747.
Gersch, M.; Liesenfeld, J. (2012): E-Health- undr AAL-Geschäftsmodelle – Technologie und Dienstleistungen im demografischenr Wandel und in sich verändernden Wertschöpfungsarchitekturen. Wiesbaden: Gabler.
Haas, P. (2005): Medizinische Informationssysteme undr Elektronische Krankenakten, Berlin et al.: Springer.
Hartmann, M.; Prinz, A.; Hirdes, E. et al. (2011): Webr 2.0 im Gesundheitswesen – Ein Literature Review zur Aufarbeitung aktuellerr Forschungsergebnisse zu Health 2.0 Anwendungen, in: Wirtschaftsinformatikr Konferenz (WI) 2011, Zürich, Schweiz
Hehner, S.; Biesdorf, S.; Möller, M. (2018): Digitizing healthcare – opportunities for Germany. Digital McKinsey. Online verfügbar unter:https://www.mckinsey.com/industries/healthcare-systems-and-services/our-insights/digitizing-healthcare-opportunities-for-germany, abgerufen am 09. Januar 2019.
Henke, K.-D.; Troppen, S.; Braeseke, G.; Dreher, B.;r Merda, M. (2011): Volkswirtschaftliche Bedeutung der Gesundheitswirtschaft:r Innovationen, Branchenverflechtung, Arbeitsmarkt. Baden-Baden: Nomos.
Hwang,r J., & Christensen, C. M. (2008): Disruptive Innovation in Health Carer Delivery: A Framework for Business-Modelr Innovation, in: Health Affairs, 27(5): 1329-1335.
Langkafel, P. (Hrsg.): (2014): Big Data in Medizin undr Gesundheitswirtschaft, Heidelberg: medhochzwei.
Lluch,r M., & Abadie, F. (2013): Exploring the Role of ICT in the Provision ofr Integrated Care – Evidence from Eight Countries, in: Healthr Policy, 111(1): 1-13.
Mertens, P. (2012): Integrierter Informationsverarbeitung 1, 18. Aufl., Wiesbaden: Gabler.
Mertens, P., Barbian, D. (2013): Forschung über „Grandr Challenges“ – eine „Grand Challenge“. Arbeitspapier an der Universitätr Erlangen-Nürnberg. Online verfügbar unter: http://wi1.uni-erlangen.de/sites/wi1.uni-erlangen.de/files/arbeitsbericht_grandchallenges_05082013.pdfr , abgerufen am 10. Januar 2019.
Pflegewiki (2014): Pflegedokumentation http://www.pflegewiki.de/wiki/Pflegedokumentationr , abgerufen am 15. Dezember 2014.
Reimers,r K.; Johnston, R.B.; Klein, S. (2010): The Difficulty of Studyingr Interorganisational IS Phenomena on Large Scales: Critical Reflections on ar Research Journey, in: Electronic Markets, 20 (3-4): 229-240.
Rosenbloom,r S.T.; Stead, W. W.; Denny, J. C.; Giuse, D.; Lorenzi, N. M., Brown, S. H.;r Johnson, K. B. (2010): Generating Clinical Notes for Electronic Health Recordr Systems, in: Applied Clinical Informatics (1): 232–243. Online verfügbarr unter: http://dx.doi.org/10.4338/ACI-2010-03-RA-0019″
Schumann, M. (1990): Abschätzung von Nutzeneffektenr zwischenbetrieblicher Informationsverarbeitung, in: Wirtschaftsinformatik 32(4):r 307-319.
Schumann, M. (1993): Wirtschaftlichkeitsbeurteilungr für IV-Systeme, in: Wirtschaftsinformatik 35(2): 167-178.
Statistisches Bundesamt (2018): Gesundheitswirtschaft in Deutschland, Online verfügbar unter:https://de.statista.com/statistik/studie/id/36335/dokument/gesundheitswirtschaft-statista-dossier/r , abgerufen am 10. Januar 2019.
Stroetmann, K.A. et al. (2011): eHealth Strategies. European Countriesr on The their Journey Toward National eHealth Infrastructures, Online verfügbarr unter: http://www.ehealth-strategies.eu/report/eHealth_Strategies_Final_Report_Web.pdf abgerufen 01. Dezember 2014.
r Thiel, R.; Deimel, L.; Schmidtmann, D.; Piesche, K.; Hüsing, T.; Rennoch, J.; Stroetmann, V.; Stroetmann, K. (2018): #Smart Health Systems – Digitalisierungsstrategien im internationalen Vergleich. Bertelsmann Stiftung.Online verfügbar unter: https://www.bertelsmann-stiftung.de/de/publikationen/publikation/did/smarthealthsystems/r , abgerufen am 09. Januar 2019.
Thun, S. (2014): Digitalisierte Medizin – Die Zukunftr der Medizin mit IT-Standards und einer weltweit gültigen Medizinfachsprache,r in: InformatikSpektrum 38 (1): 22-27.
Veit,r D.; Clemons, D.; Benlian, A. et al. (2014): Geschäftsmodelle, in:r Wirtschaftsinformatik, 56(1): 55-64.
Wessel, L.; Gersch, M.; Harloff, E. (2017):Talking Past Each Other – A Discursive Approach to the Formation of Societal-Level Information Pathologies in the Context of the Electronic Health Card in Germany,in: Business & Information Systems Engineering, 59 (1):23-40.
WHO (2005): Resolution WHA58.28. eHealth. In: Fifty-eighth World Healthr Assembly, Geneva, 16–25 May 2005. Annex. Resolutions and decisions. Geneva:r World Health Organization; 2005 (WHA58/2005/REC/1). Onliner verfügbar unter: apps.who.int/gb/or/e/e_wha58r1.html (Abruf am 15. März 2015)
WHO (2011): mHealth – New horizons for health through mobile technologies, second global survey on eHealth, global observatory for eHelath series – Volume 3. Online verfügbar unter:http://www.who.int/goe/publications/goe_mhealth_web.pdfr , abgerufen am 10. Januar 2019